La naissance de la médecine scientifique (1) : Face au scorbut et aux saignées
Publié en ligne le 28 juillet 2011 - Santé et médicament -

Comment établir la vérité sur les médecines alternatives ? Lesquelles sont efficaces, lesquelles ne le sont pas ? Lesquelles sont sûres et lesquelles sont dangereuses ? Ce sont des questions que les médecins se sont posées pendant des millénaires face à toutes les formes de thérapie qu’ils pouvaient mettre en œuvre. Mais ce n’est que récemment qu’ils ont adopté une approche qui leur permet de séparer l’efficace de l’inutile, le sûr du dangereux. Cette approche, appelée Evidence Based Medicine (Médecine Basée sur les Preuves) a révolutionné la pratique de la médecine, transformant une discipline où régnaient incompétence, et souvent charlatanerie, en un système de soin de santé qui délivre des miracles tels que transplanter un rein, opérer les cataractes, combattre les maladies infantiles, éradiquer la variole et sauver littéralement des millions de vies chaque année.
Dans le livre Trick or treatment1, les auteurs utilisent les principes de la Médecine Basée sur les Preuves pour tester les thérapies alternatives. Ils ont donc jugé crucial d’expliquer clairement, au préalable, ce qu’est cette approche scientifique de la médecine. Plutôt que de le faire dans le contexte moderne, ils ont préféré remonter le temps pour examiner son émergence, avec en particulier l’évaluation de la pratique des saignées – très courante à l’époque –, et le traitement du scorbut, à la fin du XVIIIe siècle.
Les auteurs nous ont donné l’autorisation de traduire, pour les lecteurs de Science et pseudo-sciences, l’introduction et le chapitre 1. Nous les en remercions. L’introduction est disponible sur notre site Internet. Nous publions ici la première partie du chapitre 1 du livre consacrée à la naissance des essais contrôlés. La seconde partie trouvera sa place dans notre prochain numéro.
Le Dr Ernst, professeur de médecine complémentaire à l’Université d’Exeter (UK), est très impliqué dans l’étude rigoureuse de ces pratiques et est – a priori – très ouvert à d’autres approches médicales que la médecine classique. Mais il est surtout le défenseur d’une méthodologie fondée sur le raisonnement, le savoir, la preuve scientifique.
Simon Singh est journaliste scientifique, auteur prolifique de livres de vulgarisation scientifique : Histoire des codes secrets, Le roman du Big Bang : la plus importante découverte scientifique de tous les temps, Le Dernier Théorème de Fermat). L’AFIS et Science et pseudo-sciences avaient apporté tout leur soutien à Simon Singh dans le procès que lui avait intenté une association de chiropracteur, suite à la sortie du livre. Procès gagné par Simon Singh (voir l’article « Appel en faveur de Simon Singh »). La traduction est de Karl Lintner. Les intertitres sont de la rédaction de Science et pseudo-sciences.
1 Jeu de mot sur la phrase « trick or treat » prononcée par les enfants qui font le tour des maisons le soir d’Halloween, par laquelle ils promettent/menacent un trick (une petite méchanceté) s’ils n’obtiennent pas un treat (bonbons, quelques sous). Le livre est dédicacé à Son Altesse Charles, le Prince de Galles, qui lui est fervent adhérent des médecines alternatives… L’a-t-il lu ? Est-il converti ? L’histoire ne le dit pas.
Le jour et la nuit, Georges Braque
Petite histoire de la pratique des saignées
La mode des saignées a commencé dans la Grèce antique où elle coïncidait bien naturellement avec l’idée répandue que les maladies étaient la conséquence d’un déséquilibre entre quatre fluides corporels (alias les quatre humeurs) : le sang, la bile jaune, la bile noire et le phlegme. En plus de l’influence de ces humeurs sur la santé, il était considéré que les humeurs agissaient sur les tempéraments. Le sang était associé avec l’optimisme, la bile jaune avec l’irascibilité, la bile noire avec la dépression et le phlegme avec l’absence d’émotion. Nous entendons encore de nos jours des échos humeuristes dans les mots sanguin, colérique, mélancolique, flegmatique.
Ne connaissant pas la véritable circulation du sang dans le corps, les médecins grecs croyaient qu’il pouvait stagner et donc être cause de maladies. Ils préconisaient donc l’élimination du sang stagnant, prescrivant différentes procédures pour différentes maladies. Par exemple, les problèmes de foie étaient traités par une incision de la veine du bras droit, alors que les maladies de la rate exigeaient de trancher la veine du bras gauche.
La tradition de la médecine grecque jouissait d’une telle réputation que la saignée devint une méthode de traitement très populaire à travers l’Europe, et ce pendant plusieurs siècles. Ceux qui pouvaient payer avaient le privilège d’être saignés par les moines du Bas Moyen Âge, mais quand le Pape Alexandre, en 1163, bannit cette pratique sauvage dans les monastères, les barbiers assumèrent rapidement la responsabilité de saigneur local, prenant leur tâche très au sérieux, affinant les techniques et en adoptant de nouvelles. À côté de la simple lame existait aussi le phleam, une lame guidée par un ressort, qui coupait à une profondeur précise ; plus tard, il y eut le scarificateur qui contenait plusieurs lames à ressort pour lacérer la peau en plusieurs stries simultanément.
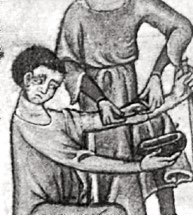
Pour les barbiers qui préféraient des méthodes moins technologiques et plus naturelles, l’option des sangsues s’imposait. Le bout « actif » de ces vers parasites sanguinaires possède trois mâchoires séparées, chacune avec environ 100 dents délicates. Ils offraient une méthode idéale pour saigner les palais, lèvres ou nez des patients. De plus, la sangsue fournit un anesthésique qui réduit la douleur, un anticoagulant pour prévenir la coagulation du sang et un vasodilatateur pour augmenter le flux sanguin. Pour permettre des sessions importantes de saignée, les médecins s’adonnaient à la bdellatomie qui consiste à inciser la sangsue de telle manière que le sang sucé coulait à travers le vers qui lui, ne se remplissant jamais, continue à sucer… […]
La saignée a été utilisée même par les personnages les plus éminents du corps médical d’Europe, tel qu’Ambroise Paré qui fut le médecin officiel de quatre rois de France au seizième siècle. Écrivain prolifique sur le sujet, il offrait de nombreuses suggestions :
« Si les sangsues sont manipulées avec la main nue, elles se fâchent et se rebiffent au point de ne plus mordre ; il convient donc de les tenir dans un tissu de lin blanc et propre et de les appliquer à la peau légèrement scarifiée au préalable ou enduite de sang d’une quelconque autre créature, car ainsi elles s’accrocheront à la chair et à la peau de manière ferme et gourmande. Pour les détacher, on dépose de la poudre d’Aloès, du sel ou des cendres sur leurs têtes. Si on souhaite connaitre la quantité de sang qu’elles ont absorbée, il suffit de les saupoudrer avec du sel réduit en poudre dès qu’elles sont détachées, puisqu’ainsi elles vomiront tout sang ainsi ingurgité. »
Quand les Européens colonisèrent le Nouveau Monde, ils apportèrent avec eux cette pratique. Les médecins américains ne voyaient pas de raison de douter de la méthode enseignée par les grands hôpitaux européens et les universités et considéraient donc la saignée comme une procédure médicale acceptée, qui pouvait être utilisée en toute circonstance. Pourtant lorsque cette méthode fut administrée au patient le plus important de la Nation en 1799, son usage devint, tout à coup, sujet de controverse. Était-ce vraiment une intervention médicale qui sauvait la vie ou ne faisait-elle que drainer la vie de leurs patients ?
La mort du Président Washington
La controverse commença le matin du 13 décembre 1799, jour où George Washington se réveilla avec les symptômes d’un refroidissement (rhume). Quand son secrétaire personnel lui suggéra de prendre un médicament, Washington répondit « vous savez, je ne prends jamais rien pour un rhume. Je le laisse partir tel qu’il est venu ».
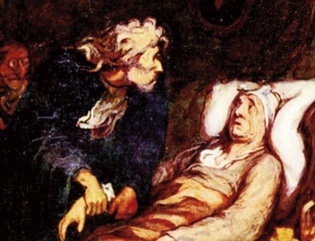
L’ex-président de 67 ans ne pensait pas qu’un nez qui coule et une gorge irritée pouvaient être sujets d’inquiétude, d’autant moins qu’il avait auparavant souffert et survécu à des maladies bien plus graves. Adolescent, il avait eu la variole, suivie de la tuberculose. Ensuite, en tant qu’ingénieur géomètre, il fréquenta les marais de Virginie, infestés de moustiques, et attrapa le paludisme. Finalement, en 1755, il survécut encore, lors de la Bataille de Monongahela, bien que deux chevaux aient été abattus sous lui et que quatre balles aient percé son uniforme. Il souffrit également de pneumonie, d’autres attaques de paludisme et d’un furoncle malin sur la hanche qui, à chaque poussée, le rendait impotent pendant six semaines. De manière perverse, ayant survécu aux champs de batailles ensanglantés et aux maladies dangereuses, c’est ce rhume, en apparence bénin, du vendredi 13 qui constituera la plus grande menace pour la vie de Washington.
Sa condition se détériora durant la nuit du vendredi : tôt le matin, il se réveilla avec des difficultés respiratoires. Mr Albin Rawlins, le superviseur du domaine de Washington, lui prépara un mélange de mélasse, de vinaigre et de beurre que le patient ne fut guère capable d’avaler. Rawlins, saigneur accompli, décida que d’autres actions s’imposaient. Désirant atténuer les symptômes de son maître, il utilisa un couteau (la lancette) pour faire une petite incision dans le bras du Général et tira un tiers de litre de sang dans un bol de porcelaine.
Le matin du 14 décembre, il n’y avait toujours pas d’amélioration et Martha Washington fut soulagée de voir arriver le Dr James Craik, le médecin personnel du Général, accompagné du Dr Gustavus Richard Brown et du Dr Elisha Cullen Dick. Ils diagnostiquèrent correctement une cynache trachealis (strangulation du chien) qui aujourd’hui serait interprétée comme un gonflement et une inflammation de l’épiglotte qui aurait donc obstrué la gorge de Washington et causé les difficultés respiratoires.
Le Dr Craik opta pour une saignée supplémentaire et tira un demi-litre de sang. À 11 heures du matin, il retira encore la même quantité. Le corps humain contient environ 5 litres de sang, donc à chaque session, une quantité significative avait été prélevée. Le Dr Craik ne sembla pas s’en préoccuper et réalisa une autre saignée durant l’après midi, tirant un litre entier de sang.

Pendant les heures qui suivirent, il sembla que les saignées avaient un effet bénéfique. Washington paraissait récupérer et, pendant un moment, il pouvait s’asseoir. Ce n’était pourtant qu’une rémission temporaire. Quand sa condition empirait, les médecins appliquaient encore une autre saignée. Cette fois-ci, le sang paraissait visqueux et il coulait lentement. D’une perspective moderne, ceci reflète la déshydratation et une perte générale de fluides corporels causés par une perte de sang excessive.
La soirée avançait et les médecins ne pouvaient qu’observer tristement l’inefficacité des saignées successives et des divers cataplasmes. Les Dr Craik et Dick écriront plus tard : « les forces de la vie paraissaient céder à la force de la maladie. Des cloques ont été appliquées aux extrémités, ainsi qu’un cataplasme de son et de vinaigre à la gorge. »
George Washington Custis, le petit fils adoptif, décrit les derniers moments du premier Président des États-Unis :
« La nuit avançait et il devenait évident qu’il sombrait ; il semblait bien conscient que “son heure était proche”. Il demanda l’heure et on lui répondit qu’il était presque 10 heures. Il ne disait plus rien, la main de la mort était sur lui, et il était conscient que “son heure était venue”. Avec un contrôle surprenant de lui-même, il se préparait à mourir. Arrangeant son corps lentement et croisant les bras sur sa poitrine, sans soupir, sans gémissement, le Père de la Nation mourait. Ni bruit ni lutte ne témoigna du moment où l’esprit noble s’envola silencieusement ; […] »
Le début de la controverse
George Washington, un homme géant d’un mètre quatre-vingt-dix fut, en une journée, saigné de la moitié de son sang. Les médecins responsables de l’avoir traité de la sorte clamèrent que ces mesures drastiques avaient été nécessaires pour sauver sa vie, et la plupart de leurs collègues soutinrent cette décision. Il y avait, pourtant, quelques voix dissonantes dans le corps médical. Bien que les saignées fussent une pratique acceptée durant des siècles, une minorité de médecins commençaient à douter de sa valeur. En fait, ils argumentaient que la saignée était dangereuse pour les patients, quel que soit l’endroit du corps où on la pratiquait, et indépendamment de la quantité de sang prélevé, un demi-litre ou deux litres. Selon ces médecins, les Dr Craik, Brown et Dick avaient effectivement tué l’ex-président en le saignant à mort inutilement.
Mais qui avait donc raison ? Les médecins les plus éminents du pays qui ont fait de leur mieux pour sauver Washington, ou les francs-tireurs (iconoclastes ?) qui voyaient la saignée comme un héritage fou et dangereux de la Grèce antique ?
Par pure coïncidence, ce même 14 décembre, jour de la mort de Washington, un jugement légal fut rendu sur la question de savoir si la saignée guérissait ou mettait en péril les patients. Ce jugement était la conséquence d’un article écrit par un journaliste anglais renommé, William Cobbett, qui vivait à Philadelphie et qui s’était intéressé aux activités d’un médecin du nom de Benjamin Rush, le plus féroce défenseur de la saignée en Amérique.
Le Dr Rush jouissait d’une admiration à travers toute l’Amérique pour sa carrière médicale, scientifique et politique brillante. Il avait écrit 85 publications significatives, y compris le premier manuel de chimie sur ce continent ; il avait été le médecin général de l’Armée Continentale ; et – le plus important – il avait signé la déclaration d’Indépendance. […].
Rush pratiquait à l’hôpital de Philadelphie et enseignait dans son école médicale, laquelle était responsable de la formation des trois quarts des médecins américains à cette époque. Il était respecté au point d’être surnommé « l’Hippocrate de Pennsylvanie », et à ce jour, c’est le seul médecin à avoir une statue érigée en son honneur à Washington DC par l’Association Médicale Américaine. Sa carrière prolifique lui avait permis de convaincre une génération entière de médecins des bénéfices de la saignée, y compris les trois docteurs au chevet de Washington. […]
Le Dr Rush pratiquait effectivement ce qu’il enseignait. Sa célèbre « virée de saignées » eut lieu pendant les épidémies de fièvre jaune à Philadelphie de 1794 et 1797. Parfois, il saignait 100 patients dans la journée, ce qui avait pour conséquence que sa clinique sentait le vieux sang et attirait des nuées de mouches. William Cobbett, qui s’intéressait particulièrement aux scandales médicaux, était convaincu que le Dr Rush tuait, par inadvertance, nombre de ces patients. Cobbett commença à examiner les fiches locales de mortalité, et, sans surprise, nota une augmentation du taux de mortalité après le passage des collègues de Rush qui appliquaient ses recommandations. Cela l’incita à déclarer que les méthodes du Dr Rush avaient « contribué à la dépopulation de la Terre ».
La réponse du Dr Rush à ces allégations de faute professionnelle fut d’attaquer Cobbett en justice pour diffamation ; cela se passait à Philadelphie en 1797. Divers retards et interférences différèrent le procès, qui n’eut lieu que deux ans plus tard. Fin 1799, le jury rendit sa décision. La question clé était de savoir si Cobbett avait raison de proclamer que Rush tuait ses patients par ses saignées, ou si ses accusations étaient sans fondement et donc malveillantes. Bien que Cobbett se fût fondé sur les statistiques de mortalité pour défendre son cas, c’était loin d’être une analyse rigoureuse de l’impact de la saignée. En plus, tout était contre lui.
Par exemple, le procès ne faisait appel qu’à trois témoins, qui étaient tous des médecins sympathisants du Dr Rush. Le cas fut argumenté par sept avocats, ce qui indique que les pouvoirs de persuasion étaient plus importants que les preuves. Rush, avec sa fortune et sa réputation, avait les meilleurs avocats de la ville de son côté, donc Cobbett ne luttait pas à armes égales. Le jury était aussi influencé par le fait que Cobbett n’était pas médecin, alors que Rush était un des pères de la médecine américaine ; il paraissait donc évident de soutenir la position de Rush.
Sans surprise, Rush gagna son procès et Cobbett fut condamné à payer 5 000 $ de dommages et intérêts au Dr Rush, ce qui était à l’époque la somme la plus importante accordée en Pennsylvanie. Donc, le jour de la mort de Washington, victime d’une série de saignées, un tribunal jugeait que c’était un traitement médical parfaitement acceptable.
Nous ne pouvons, néanmoins, nous baser sur les décisions d’un tribunal du XVIIIe siècle pour décider si les bénéfices médicaux de la saignée sont supérieurs aux éventuels effets secondaires néfastes. Après tout, le jugement était probablement biaisé par tous les facteurs énoncés plus haut. […]
Pour conclure sur la vraie valeur d’une saignée, la profession médicale avait besoin d’une procédure plus rigoureuse, quelque chose de moins biaisé et de plus sûr encore qu’un tribunal, fût-il le plus impartial.
En fait, pendant que Rush et Cobbett débattaient des questions médicales devant un tribunal, ils ignoraient que justement la bonne forme de procédure avait été découverte de l’autre coté de l’Atlantique et commençait à être utilisée avec efficacité. Utilisée au départ pour tester un traitement radicalement nouveau destiné à combattre une maladie qui ne concernait que les marins, cette méthodologie allait être utilisée pour évaluer la saignée, et plus tard encore, pour se pencher sur l’ensemble des thérapies, y compris celles de la médecine alternative.
Les ravages du scorbut
En juin 1744, un héros de la Flotte britannique, le Commandant George Anson, rentrait chez lui après avoir effectué une circumnavigation de la terre durant presque quatre ans. En cours de route, Anson avait combattu et capturé le galion Espagnol Covadonga et mis la main sur ses 1 313 843 pièces d’or et 35 682 onces d’argent pur, la prise la plus grosse de cette décennie de lutte contre l’Espagne. Quand Anson et ses hommes paradèrent à travers Londres, son butin l’accompagnait dans trente-deux chariots remplis d’or. Anson avait cependant payé un prix élevé pour ce trésor de guerre. Son équipage avait été atteint à de nombreuses reprises par une maladie appelée scorbut qui avait emporté deux marins sur trois. Afin de replacer cela dans son contexte, il convient de savoir que seulement quatre hommes avaient péri durant les batailles navales d’Anson, alors que mille ou plus avaient succombé au scorbut.

Depuis que les navires avaient entamé des voyages d’une durée de plus de quelques semaines, le scorbut était devenu une malédiction. Le premier cas de scorbut naval enregistré date de 1497, quand Vasco de Gama passa le Cap de Bonne Espérance ; le nombre d’incidences augmenta au fur et à mesure que les navigateurs s’aventuraient de plus en plus loin sur le globe, […] pour finalement tuer environ deux millions de marins.
Tout cela est bien compréhensible de notre point de vue moderne, puisque nous savons que le scorbut est le résultat d’un déficit en vitamine C. Le corps humain utilise la vitamine C pour produire du collagène qui lie les muscles, les vaisseaux sanguins et autres structures entre elles, et aide donc à la cicatrisation des coupures et contusions. Un manque de vitamine C conduit donc à des saignements, à la dégradation du cartilage, des ligaments, des tendons, des os, de la peau, des gencives et des dents. En bref, le patient atteint de scorbut se désintègre lentement et meurt douloureusement.
Le terme « vitamine » décrit un nutriment organique qui est vital pour la survie, mais que le corps ne peut produire lui-même ; il doit être apporté par la nourriture. Nous obtenons, en général, notre vitamine C des fruits, ce qui était notoirement et malheureusement absent dans le régime du marin moyen. En leurs lieux, les marins mangeaient des biscuits, de la viande salée, du poisson séché, tous dépourvus de vitamine C, et souvent criblés de charançons. Ironiquement, cette infestation était en général un bon signe, puisque les charançons abandonnaient la viande dès lors qu’elle devenait pourrie et franchement immangeable.
La solution simple aurait été de modifier le régime des marins, mais les scientifiques n’avaient pas encore découvert la vitamine C et n’étaient pas au courant de l’importance des fruits frais pour la prévention du scorbut. À leur place, les médecins proposaient toute une série d’autres remèdes. La saignée, bien sûr, a toujours été tentée, d’autres traitements incluaient la consommation de mercure, d’eau salée, de vinaigre, d’acide sulfurique, d’acide hydrochlorique ou du vin de Moselle. Un autre traitement consistait à enterrer le patient dans du sable, jusqu’au cou, ce qui n’était pas très pratique au milieu du Pacifique. Le remède le plus aberrant était le travail forcé, puisque les médecins observaient une association entre le scorbut et le manque d’entrain de certains marins. Bien sûr, les médecins confondaient cause et effet, parce que c’était le scorbut qui rendait les marins paresseux et non l’inverse.
James Lind et le premier essai clinique contrôlé
Cet éventail de remèdes sans intérêt entrava les ambitions maritimes durant les XVIIe et XVIIIe siècles, compromises par la grande mortalité due au scorbut. Les savants du monde élaborèrent des théories ésotériques sur la cause du scorbut et débattirent des thérapies diverses, mais personne ne fut capable d’arrêter le fléau qui frappait des centaines de milliers de marins. Et puis, en 1746, l’arrivée d’un jeune médecin écossais de la marine, James Lind, à bord du HMS Salisbury allait constituer une percée majeure dans le traitement de cette maladie. Son cerveau vif et son intelligence méticuleuse lui permirent d’écarter les modes, les préjugés, les anecdotes et les « on-dit » ; à la place il s’attaqua au scorbut avec une logique et une rationalité extrêmes. Bref, James Lind était destiné à réussir là où tous les autres avaient échoué, parce qu’il allait mettre en œuvre ce qui paraît être le premier essai clinique contrôlé du monde.
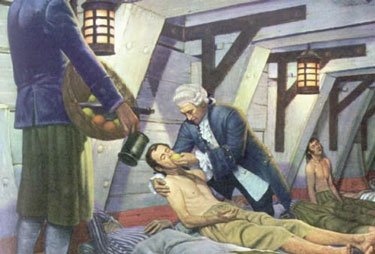
Le service de Lind l’emmenait vers la Manche puis la Méditerranée, et bien que le HMS Salisbury ne s’éloignait jamais très loin de la terre ferme, en ce printemps 1747, un marin sur dix montrait des symptômes de scorbut. La première idée de Lind fut probablement d’offrir aux marins un des traitements populaires de l’époque, mais elle fut vite écartée au profit d’une autre, qui lui passa par la tête. Que se passerait-il s’il traitait différents marins par différentes méthodes ? En observant qui récupérerait et qui se détériorerait, il serait capable de savoir quel traitement était efficace et lequel était inutile. À nous, cela paraît évident, mais c’était une démarcation radicale des coutumes médicales de l’époque.
Le 20 mai, Lind identifia douze marins présentant des symptômes de scorbut sérieux, de degré similaire, dans la mesure où ils avaient tous des « gencives pourries, des taches, une lassitude apparente et des genoux faibles ». Ensuite, il plaça leurs hamacs dans la même partie du vaisseau et s’assura qu’ils allaient recevoir tous le même petit déjeuner, déjeuner et dîner, établissant ainsi « le même régime pour tous ». De cette manière, Lind essayait de garantir un test juste, puisque tous les patients étaient malades au même degré, logés à la même enseigne et nourris de manière identique.
Puis il divisa le groupe de marins en six paires et donna à chacune un traitement différent. La première paire reçut un litre de cidre, la deuxième 25 gouttes d’élixir de vitriol (acide sulfurique) trois fois par jour, la troisième deux cuillères à soupe de vinaigre trois fois par jour, la quatrième un quart de litre d’eau de mer par jour, la cinquième une pâte médicinale composée d’ail, de moutarde, de racine de radis et de myrrhe et la sixième deux oranges et un citron par jour. Un autre groupe de marins malades qui continuaient le régime naval normal fut également surveillé et constituait donc le groupe témoin.
Il y a deux points importants à préciser avant d’aller plus loin. D’abord, l’inclusion des oranges et du citron était un essai au hasard. Bien que quelques rapports, datant de 1601, semblaient indiquer que les citrons soulageaient des symptômes du scorbut, les médecins de la fin du XVIIIe siècle auraient considéré les fruits comme un remède bizarre. Si le terme « médecine alternative » avait existé à l’époque de Lind, alors ses collègues auraient sûrement appelé les oranges et le citron « thérapie alternative », puisque c’était des remèdes naturels non basés sur une théorie plausible, et donc peu susceptibles de bien se comparer aux médecines plus établies.
Le deuxième point est que Lind n’inclut pas la saignée dans son essai. Bien que d’autres eussent pensé que la saignée était appropriée pour le traitement du scorbut, Lind n’en était pas convaincu ; au contraire, il soupçonnait que la vraie cure allait être liée au régime de nutrition. Nous allons revenir à la saignée un peu plus loin.
L’essai clinique commença ; Lind allait voir qui des marins, si toutefois il y en avait, allait récupérer. Bien que son essai fût planifié sur quatorze jours, le stock de fruits demandés (oranges et citrons) fut épuisé après seulement six jours ; Lind fut donc obligé d’évaluer les résultats en avance. Heureusement, la conclusion était déjà évidente, car les marins qui consommaient des citrons et des oranges avaient connu une guérison spectaculaire et quasi complète. Tous les autres patients continuaient à souffrir de scorbut, excepté les buveurs de cidre qui montraient une légère amélioration. Cela est probablement dû au fait que le cidre peut contenir de petites quantités de vitamine C, selon la méthode de fabrication.
En ayant strictement contrôlé les variables « régime » et « environnement », Lind avait donc démontré que les oranges et les citrons étaient la clé pour guérir du scorbut. Alors que le nombre de patients inclus dans cet essai était extrêmement faible, les résultats étaient si frappants que Lind était convaincu de la valeur de ses découvertes. Il ne savait pas que les oranges et les citrons contenaient la vitamine C, ni que la vitamine C est un ingrédient clé dans la production de collagène, mais rien de tout cela n’était important – la conclusion était que son traitement menait vers la guérison. Démontrer qu’un traitement est efficace est la priorité numéro UN en médecine ; comprendre les détails exacts des mécanismes sous-jacents peut être laissé comme but de la recherche ultérieure.
Des résultats qui restèrent longtemps mal connus
Si Lind avait effectué sa recherche au XXIe siècle, il aurait rapporté ses découvertes dans une conférence d’envergure, puis publié ses résultats dans une revue médicale. D’autres médecins auraient lu sa méthodologie, répété son essai et, en l’espace d’un an ou deux, un consensus international aurait été établi sur le fait que les oranges et les citrons peuvent guérir du scorbut. Malheureusement, la communauté médicale du 18e siècle était plutôt fragmentée et les percées nouvelles manquaient souvent d’impact.
Lind n’aidait pas à la cause, car c’était un homme timide : il ne fit pas connaître ni ne promut sa recherche. Finalement, six ans après son essai, il décrivit son travail dans un livre dédicacé au Commandant Anson qui avait perdu de manière notoire quelque mille marins à cause du scorbut, quelques années auparavant. Le Traité du Scorbut était une œuvre intimidante de 400 pages d’un style lourd qui ne suscita que peu d’intérêt.
Pire, Lind mina la crédibilité de sa cure avec son idée de développer une version concentrée du jus de citron plus facile à transporter, à stocker, préserver et administrer. Ce breuvage appelé rob était fabriqué par échauffement et évaporation du jus de citron, mais Lind n’avait pas réalisé que ce procédé détruisait la vitamine C, l’ingrédient actif qui guérissait du scorbut. En conséquence, toute personne suivant les recommandations de Lind était rapidement déçue puisque le rob de citron était presque totalement inefficace. Ainsi, en dépit d’un essai réussi, la cure au citron, toute simple, fut ignorée, et le scorbut continua à sévir. Quand la guerre de sept ans avec la France se termina en 1763, les registres comptaient 1 512 marins britanniques tués dans les batailles et 100 000 qui avaient succombé au scorbut.

Pourtant, en 1780, trente-trois ans après l’essai initial de Lind, son travail attira l’œil d’un médecin d’influence, Gilbert Blane. On l’appelait « Chillblain » à cause de son comportement froid. Il était tombé sur le traité de Lind sur le scorbut durant la préparation pour son premier poste avec la flotte britannique dans les Caraïbes. Il fut impressionné par la déclaration de Lind précisant qu’il ne « proposerait rien basé simplement sur une théorie ; mais qu’il allait tout confirmer par l’expérience et les faits, le guide le plus sûr et infaillible ». Inspiré par l’approche de Lind et intéressé par ses conclusions, Blane décida de surveiller scrupuleusement les taux de mortalité à travers la flotte britannique dans les Îles pour voir ce qui allait se produire s’il introduisait des citrons au régime de tous les marins.
Bien que l’étude de Blane fût moins rigoureusement conduite que celle de Lind, elle comportait un bien plus grand nombre de marins et les résultats étaient d’autant plus frappants. Durant la première année dans les Antilles, la flotte britannique comptait 12 019 marins, dont seulement 60 moururent au combat, et 1 518 moururent de maladies, parmi lesquelles le scorbut, principale cause des décès. Par contre, après que Blane eut introduit les citrons dans le régime, la mortalité diminua de moitié. Plus tard, les citrons furent remplacés par les limons (citrons verts), ce qui eut pour conséquence que le mot limey devint l’argot pour désigner d’abord les marins britanniques, puis les Britanniques tout court.

Non seulement Blane se laissa convaincre de l’importance des fruits frais, mais, quinze ans plus tard, il fut en mesure d’implémenter la prévention du scorbut à travers toute la flotte Britannique quand il fut nommé au Comité des Malades et Blessés (Sick and Hurt Board) qui était responsable de la mise en place des procédures médicales de la Marine. Le 5 mars 1795, ce Comité et l’Amirauté reconnaissaient que les vies des marins pouvaient être sauvées s’ils recevaient chaque jour une ration de 25 g de jus de citron. Lind s’était éteint juste l’année précédente, mais ses efforts pour éliminer le scorbut des vaisseaux britanniques furent menés à bien par Blane.
Si les Britanniques avaient été lents à adopter la thérapie aux citrons – puisque quasiment un demi-siècle s’était écoulé depuis l’essai fondamental de Lind –, de nombreux autres pays tardèrent encore plus. Cela donna un avantage énorme à la Grande-Bretagne pour coloniser les pays lointains et pour gagner les batailles navales contre ses voisins européens. Par exemple, avant la bataille de Trafalgar en 1805, Napoléon, qui avait envisagé une invasion de la Grande-Bretagne, en avait été empêché par un blocus qui piégeait ses navires dans les ports pendant plusieurs mois. Emprisonner ainsi la flotte française ne fut possible que grâce aux distributions de fruits aux équipages britanniques que ne devaient plus interrompre les tours de service pour remplacer les malades (du scorbut) par de nouvelles recrues. Il n’est sûrement pas exagéré de dire que l’invention de l’essai clinique par Lind et la campagne de Blane pour utiliser les citrons comme thérapie du scorbut ont sauvé la Nation (britannique), puisque l’armée de Napoléon était nettement plus forte que celle de Grande-Bretagne ; un blocus moins efficace aurait probablement permis la réussite de l’invasion française.
La pratique de la saignée à son tour évaluée
Le sort de la Nation est bien sûr d’une importance historique capitale, pourtant l’application de la notion de l’essai clinique allait avoir une signification encore plus grande dans les siècles qui suivirent. Les chercheurs en médecine adoptèrent l’essai clinique de manière routinière pour décider quel traitement était efficace et lequel ne l’était pas. En conséquence, cela permit aux médecins de sauver des millions de vies dans le monde, puisqu’ils savaient désormais guérir des maladies en se basant avec confiance sur les médecines éprouvées, plutôt que de recourir à des remèdes de charlatan.
La saignée, du fait de son rôle central en médecine, fut un des premiers traitements soumis au test d’un essai clinique contrôlé. En 1809, juste dix ans après que Washington eut subi des saignées sur son lit de mort, un médecin militaire écossais, Alexandre Hamilton, lança une étude pour savoir s’il était bénéfique de saigner les malades. De manière idéale, son essai clinique aurait dû examiner l’impact de la saignée sur une seule maladie ou un seul symptôme, tel que la gonorrhée ou la fièvre, parce que les résultats tendent à être plus clairs si l’essai se concentre sur un traitement pour une maladie. Mais l’essai eut lieu pendant que Hamilton servait dans la guerre contre le Portugal où les conditions du champ de bataille ne lui offraient pas le luxe de conduire un essai clinique idéal. Il examina ainsi l’impact de la saignée sur un grand éventail de situations. Pour lui rendre justice, il faut dire que ce n’était pas un protocole si déraisonnable pour son essai puisqu’à l’époque la saignée était considérée comme la panacée : si les médecins pensaient que la saignée pouvait guérir toutes les maladies, on peut admettre que l’essai inclue les patients de toutes maladies.
Hamilton divisa un échantillon de 366 soldats présentant une variété de problèmes de santé en trois groupes. Les deux premiers furent traités par lui-même et un collègue (M. Anderson) sans faire appel à la saignée, et le troisième groupe, par un médecin non nommé qui administra le traitement usuel avec une lancette pour saigner ses patients.
Les résultats de l’essai étaient clairs : « Nous nous sommes arrangés pour que les arrivants soient admis alternativement de sorte que chacun de nous ait un tiers du total. Les malades étaient reçus et pris en charge avec le même soin, le même confort pour tous dans la mesure du possible… Ni M. Anderson ni moi-même n’avons appliqué une seule fois la lancette. Lui perdit deux, moi quatre patients, alors que dans le dernier tiers trente-cinq patients moururent. »
Le taux de mortalité des patients traités par des saignées était dix fois supérieur à celui des malades traités sans saignée. C’était une mise en cause sévère de la saignée et une démonstration flagrante du fait qu’elle causait la mort plutôt qu’elle ne sauvait des vies. Il aurait été difficile d’argumenter contre la conclusion de l’essai, puisque ce protocole respectait bien deux des facteurs clé qui déterminent la qualité d’un essai.
Un essai clinique soigneusement contrôlé
D’abord, l’essai fut soigneusement contrôlé, ce qui veut dire que les groupes de patients furent traités de manière similaire, à l’exception d’un seul paramètre, nommément la saignée. Ceci permit à Hamilton d’isoler l’impact de cette thérapie. Si le groupe recevant la saignée avait été maintenu dans des conditions plus pauvres, recevant un régime alimentaire différent, alors le taux de mortalité plus élevé aurait pu être attribué à l’environnement, à la nutrition ; mais Hamilton avait tout fait pour s’assurer que les trois groupes recevaient « le même soin » et les « mêmes conforts ». Donc, la saignée toute seule pouvait être identifiée comme responsable du taux de mortalité plus grand dans le troisième groupe.
Deuxièmement, Hamilton conduisit son essai de manière juste pour s’assurer que les trois groupes étudiés étaient, en moyenne, similaires et comparables. Il atteignit ce but en évitant toute sélection a priori des malades, tel que d’envoyer les soldats plus vieux vers le groupe de la saignée, ce qui aurait biaisé l’essai en défaveur de la saignée. Hamilton assigna chaque patient aux trois groupes de manière « alternative » et « indistinctement » ce que nous appelons aujourd’hui la randomisation, l’attribution au hasard des patients aux groupes de traitement. Ainsi, on peut considérer que les groupes sont généralement similaires quant aux facteurs d’âge, de revenu, de sexe ou de sévérité de la maladie, éléments qui pourraient avoir une influence sur le sort du malade […] Cette similarité est d’autant plus vérifiée que l’échantillon initial est grand. Dans le cas de Blane, le nombre de patients (366) était impressionnant. Aujourd’hui les chercheurs dans le domaine médical appellent ceci un RCT (randomized controlled trial, c’est-à-dire essai randomisé contrôlé). Le RCT est considéré comme l’étalon OR pour tester des thérapies.
Hamilton avait réussi à conduire le premier essai clinique randomisé sur les effets de la saignée, mais il négligea de publier ses résultats. Nous connaissons son travail seulement parce que ses documents ont été redécouverts en 1987, parmi des papiers cachés dans une malle conservée au Royal College of Physicians d’Édimbourg. Ne pas publier est une faute grave pour tout chercheur en médecine, parce que la publication a deux conséquences. D’abord, elle en encourage d’autres à reproduire la recherche, pour déceler des erreurs dans le premier travail ou confirmer le résultat. Deuxièmement, la publication est la meilleure façon de disséminer les découvertes afin que d’autres puissent appliquer ce qui a été appris.
Le fait que l’essai de Hamilton sur la saignée n’ait pas été publié eut pour conséquence que son travail n’eut aucun impact sur l’enthousiasme général pour cette thérapie. Il fallut donc encore quelques années avant que d’autres pionniers médicaux, tel que le docteur français Pierre Louis, conduisent leurs propres essais et confirment les conclusions de Hamilton. Ces résultats, proprement publiés et disséminés, démontrèrent rapidement que la saignée n’était pas capable de sauver des vies mais qu’au contraire, elle était responsable de morts inutiles. Au vu de ces découvertes, il paraît probable que la saignée ait été la cause de la mort de Washington.
Malheureusement, parce que ces conclusions antisaignée étaient contraires au point de vue en vogue à l’époque, de nombreux médecins hésitaient à les accepter, et parfois tentaient de les discréditer. Ainsi, quand Pierre Louis publia les résultats de ses propres essais, en 1828, beaucoup de médecins écartèrent ses conclusions négatives sur la saignée, en particulier parce qu’elles étaient basées sur des données d’un grand nombre de patients. Ils rejetèrent sa « méthode numérique » parce qu’ils étaient plus intéressés à voir traiter le patient individuel devant eux plutôt que de considérer ce qui arrive à un grand échantillon de patients. Louis répondit qu’il était impossible de savoir si un traitement était sûr et efficace pour un patient donné tant qu’il n’avait pas été démontré sûr et efficace pour un grand nombre de patients : « un agent thérapeutique ne peut être employé avec discernement ou probabilité de réussite dans un cas précis à moins que son efficacité générale, dans des cas analogues, ait été confirmée au préalable… sans l’aide des statistiques, aucune médecine réelle n’est possible ».
Et quand le docteur écossais Alexandre MacLean proposa, en 1818, l’utilisation d’essais thérapeutiques pour tester les traitements pendant qu’il travaillait aux Indes, les critiques argumentèrent qu’il était mal d’expérimenter de la sorte en jouant avec la santé des malades. Il répondit que si l’on n’entreprenait pas ces essais, la médecine resterait pour toujours rien de plus qu’une collection de traitements non éprouvés qui pourraient bien être totalement inefficaces, voire dangereux. Il décrivait la médecine sans preuve comme « une série continue d’expériences sur la vie de nos concitoyens ».
En dépit de l’invention de l’essai clinique, et sans prendre en considération les preuves contre la saignée, de nombreux médecins européens continuèrent à la pratiquer, à tel point qu’en 1833, la France devait importer 42 millions de sangsues. Mais les décennies passant, la rationalité progressait chez les médecins, les essais devenaient plus fréquents et les thérapies dangereuses et inutiles, telles que la saignée, commençaient à être moins pratiquées.
La naissance de la médecine scientifique
Avant la généralisation de l’essai clinique, le médecin décidait du traitement pour son patient particulier en se fondant sur ses propres préjugés, ou sur ce qu’il avait appris de ses pairs, ou sur ses expériences, plus ou moins bien mémorisées, sur une poignée de ses patients en situation similaire. Avec l’introduction des essais cliniques, les médecins pouvaient choisir leur traitement pour un patient individuel en examinant les résultats de plusieurs essais, peut-être effectués sur des milliers de patients. Il n’y avait toujours pas de garantie que le traitement qui avait réussi dans ces tests allait guérir le patient particulier, mais tout médecin qui adoptait cette approche donnait à son malade la meilleure chance de guérison.
L’invention de l’essai clinique par Lind avait déclenché une révolution qui gagna progressivement en dynamique durant le XIXe siècle. De loterie dangereuse au XVIIIe siècle, la médecine fut transformée en une discipline rationnelle au XXe siècle. L’essai clinique aida à la naissance de la médecine moderne qui nous permet de vivre une vie plus longue, plus saine et plus heureuse.
Publié dans le n° 295 de la revue
Partager cet article
Les auteurs

Simon Singh
Simon Singh est physicien, journaliste, producteur d’émissions scientifiques à la BBC et auteur d’ouvrages de (…)
Plus d'informations
Edzard Ernst
Edzar Ernst est professeur de médecine (retraité depuis 2010). Il a dirigé pendant près de vingt ans une unité de (…)
Plus d'informationsSanté et médicament

Tests microbiote, science ou pseudo-science ?
Le 31 mai 2023
Idées reçues et réalité : comment se réconcilier avec les psychotropes ?
Le 9 septembre 2024
La vaccination favorise-t-elle l’apparition de variants ?
Le 28 juillet 2024
Quelle expertise pour quel usage ?
Le 4 mars 2024













![[Conférence en ligne - Mardi 23 avril 2024 à 20h00] Les révolutions de la recherche sur le cancer](local/cache-gd2/ec/12735272a34aefb87f65b995407f51.png?1724967371)












